О том, как проводится обследование слизистой толстого кишечника, когда оно необходимо и насколько безопасно, мы поговорили с врачом-эндоскопистом Могилевской областной клинической больницы Ильей Леонидовичем Миланом.
– Илья Леонидович, что такое колоноскопия и для чего она нужна?
– Колоноскопия – осмотр толстой кишки специальным аппаратом (колоноскопом) для исключения патологий органа: начиная с воспалительных заболеваний, заканчивая новообразованиями, в том числе злокачественными.
Рак не возникает сразу – сначала на стенках кишки появляется полип. При этом долгое время человека может ничего не беспокоить. Со временем полип видоизменяется, увеличивается и в конце концов может переродиться в злокачественную опухоль.
90% новообразований в кишечнике, которые мы находим, – аденома с различной степенью дисплазий. По статистике, из трехмиллиметрового полипа онкология возникает через пять-шесть лет. Если в это окно пациенту не сделают колоноскопию, вероятность возникновения рака очень высока.
Онкологические заболевания до определенных стадий также могут никак не проявляться. Постепенно раковая опухоль разрастается на всю кишку и закрывает просвет, что может вызвать запоры или даже кишечную непроходимость. Очень часто люди обращаются к врачу уже на третьей-четвертой стадии рака, когда болезнь запущена. В данном случае эндоскопист вам не сможет помочь – понадобится обширная операция по удалению опухоли. А колоноскопия предназначена прежде всего для выявления и удаления новообразований на ранних стадиях. Мы можем увидеть полипы толстой кишки даже самого маленького размера, сразу удалить их и отправить на гистологическое исследование.
– В каком возрасте стоит делать колоноскопию?
– После сорока лет данную процедуру в качестве скрининга необходимо проходить всем. По показаниям колоноскопию проводят в любом возрасте. Если при первом исследовании у вас ничего не обнаружили, то далее следует делать колоноскопию раз в пять лет.
Пациентам, у родственников которых в анамнезе были онкологические заболевания кишечника или желудка, рекомендуется проходить это обследование с возраста, когда у родителей возник рак минус десять лет. К примеру, если у родителей рак нашли в 40 лет, то в свои тридцать человек уже должен пройти колоноскопию. Но если у родителя онкология возникла в 70 лет, это не говорит о том, что в первый раз прийти на исследование вы можете в 60 лет.
Полипы мы находим примерно у 35-40 % пациентов после 40 лет. Чем старше возраст, тем, соответственно, выше эта цифра. Находим новообразования и у молодых людей 20-30 лет.
– Показания для обследования слизистой кишечника?
– На колоноскопию направляет терапевт или гастроэнтеролог. Показаний много: быстрое беспричинное похудение за короткий срок, анемия, диарея, частый стул, запоры, кишечная непроходимость, боли неопределенной локализации в животе, диспепсия (расстройство пищеварения), наличие крови в стуле.
Один из главных признаков онкологии толстой кишки и желудка – анемия, низкий гемоглобин. Всем, кто с таким диагнозом лежит в отделении гематологии, мы обязательно стационарно делаем колоноскопию.
Женщин к нам часто отправляют гинекологи при кистах яичников, чтобы отдифференцировать: киста это или все-таки проблемы с кишкой.
– О чем может рассказать анализ кала на скрытую кровь? Если он отрицательный, колоноскопию можно не делать?
– Чаще всего этот анализ положительный, когда у человека есть геморрой. Кровь в кале также может указывать на новообразования в кишке, причем, уже немаленькие. Это не значит, что у пациента онкология. Но проверить толстый кишечник в случае положительного анализа следует обязательно. У большинства пациентов, которые приходят с положительным анализом на скрытую кровь, мы находим доброкачественные образования.
Правда, если анализ отрицательный, это не говорит о том, что у человека нет новообразований. Просто они могут быть небольшие. К тому же полипы различаются: одни растут на широком основании, другие – на узкой «ножке». Последние перемещаются с калом и, травмируясь, могут начать кровить. В этом случае мы получаем положительный анализ на скрытую кровь.
В любом случае рекомендую сдавать этот анализ раз в год.
– Можно ли делать колоноскопию при геморрое?
– Можно, геморроидальные узлы никак не влияют на проведение колоноскопии.
– Есть ли противопоказания к процедуре?
– Это касается больше общесоматических острых состояний: инфаркт, инсульт, тяжелая сердечная недостаточность, низкий уровень тромбоцитов, перитонит, острые инфекционные заболевания, хроническая сердечная недостаточность III–IV степени, хроническая дыхательная недостаточность III степени, жизнеугрожающие нарушения сердечного ритма, аневризма аорты или сердца, 3-й триместр беременности и т.д.
– Во время колоноскопии удаляются все полипы, или для этого необходима отдельная операция?
– При первичной колоноскопии мы можем удалять полипы только до 5 мм. Из каждого найденного полипа врач берет биопсию. Это абсолютно безболезненно для человека, так как в слизистой толстого кишечника нет иннервации.
Полипы больших размеров удаляем только в стационарных условиях, поскольку необходимо дальнейшее наблюдение пациента после процедуры. Как правило, это делается во время повторной колоноскопии через два-три месяца, если у пациента были обнаружены новообразования. В нашем отделении каждый день мы проводим до десяти колоноскопий в день, из них – две-три колоноскопические полипэктомии.
– Сколько метров кишечника просматривает врач-эндоскопист?
– Весь толстый кишечник – до двух метров. В тонкую кишку мы заходим не всегда, только если видим воспалительные заболевания в толстом кишечнике – чтобы убедиться, что и в тонком есть проблемы. Но в тонкий кишечник мы можем зайти только на 20-40см. Правда, полипы здесь встречаются очень редко. Как правило, их выявляют другими исследованиями.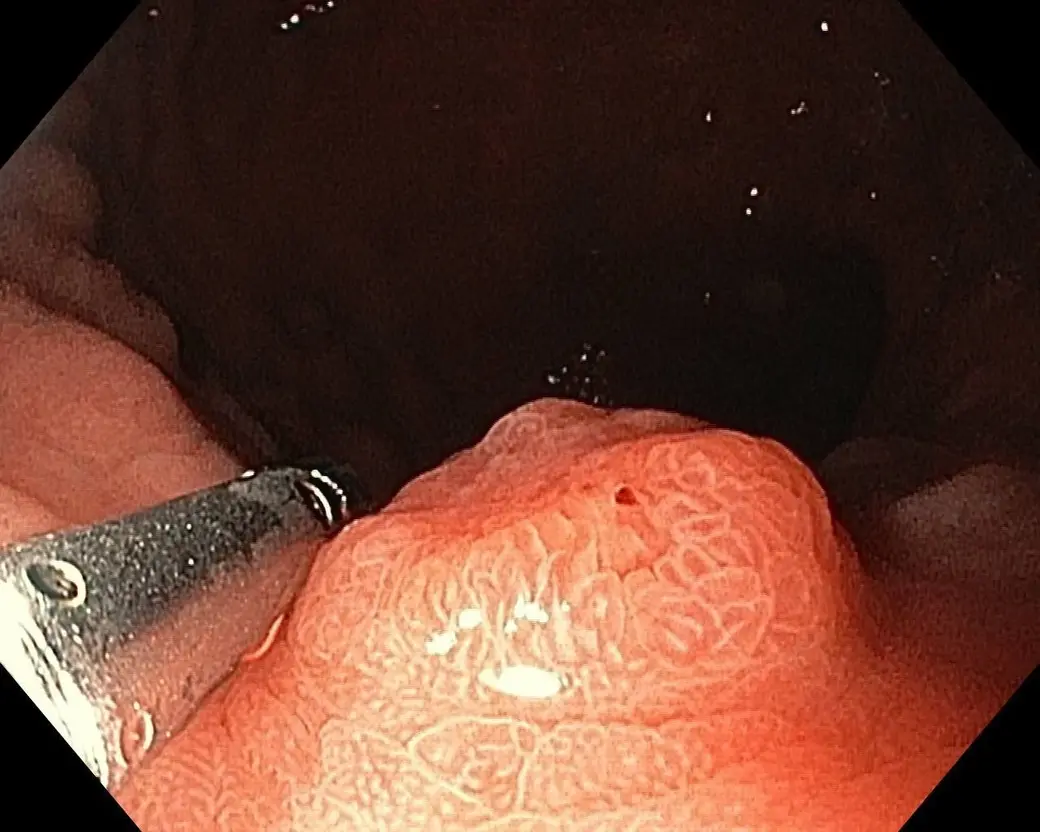
– Что может увидеть в толстой кишке врач-эндоскопист, кроме новообразований?
– Дивертикулы – грыжеобразные выпячивания в виде мешочков на стенках кишечника. Чаще встречаются у людей старше 50 лет. Когда мышечный слой ослабевает, в кишечнике появляются своеобразные «кармашки». Если они единичные, не страшно. Но у пожилых людей может быть множество таких кармашков разных размеров по всей кишке. Тогда они вызывают беспокойство: к примеру, если человек поест фрукты, вызывающие газообразование, у него появляются боли в кишечнике. У людей, на постоянной основе принимающих кроверазжижающие препараты, может возникнуть кровотечение из дивертикул.
Примерно раз в год у какого-нибудь пациента обнаруживаем глистов. Чаще всего это аскариды, но один раз видел бычьего цепня. Пациентов с паразитарными заболеваниями отправляем на лечение в инфекционную больницу. Глисты – не та патология, ради которой делается колоноскопия.
Бывает, приходится извлекать инородные тела.
– Каковы причины возникновения новообразований?
– Это, скорее, вопрос к онкологам. Причины для онкологических заболеваний во всем мире называются стандартные: еда, вредные привычки, плохая экология, генетика.
В Могилеве есть несколько семей с таким наследственным заболеванием, как ювенильный полипоз. Многочисленные полипы выявляются в данном случае даже у молодых людей и детей. В нашей больнице мы наблюдаем три семьи с этим генетическим заболеванием. Как правило, у родственников возникает один и тот же вид онкологии – рак толстой кишки, и семья начинает бить тревогу. Если пациенту ставят диагноз «ювенильный полипоз», то раз в полгода все кровные родственники проходят колонскопию и находятся под наблюдением врачей.
– Как попасть на колонскопию в Могилевскую областную больницу?
– Бесплатно эндоскопическую помощь мы оказываем людям, находящимся на лечении в стационаре. Амбулаторно к нам бесплатно могут попасть пациенты из районов по направлению врача, но Могилева среди них нет. Как областная больница мы оказываем помощь населению области.
Могилевчане могут пройти колоноскопию в городских лечебных учреждениях – городской больнице скорой медицинской помощи, Могилевской больнице №1, Могилевском областном онкологическом диспансере. На городские поликлиники выделены места. Необходимо взять направление у терапевта, и он назначит вам дату обследования.
По субботам в эндоскопическом отделении областной больницы могилевчане могут пройти колоноскопию под седацией платно. Но в любом случае у вас на руках должно быть направление от терапевта или письменная рекомендация для проведения колоноскопии от гастроэнтеролога или проктолога. Без них мы не имеем права проводить процедуру. Также с собой нужно иметь общий анализ крови и кардиограмму (сроком не более десяти дней).
– С колоноскопией у пациентов связано много страхов: неудобно, больно, могут возникнуть осложнения…
– По поводу неудобства. Врач в профессии – бесполое существо. Ему нужно хорошо провести обследование, ничего не пропустить, поэтому доктор сосредоточен лишь на этой задаче.
Что касается боли. Во-первых, болевые ощущения возникают не у всех и не всегда, но возможны при некоторых условиях. Это не то, чего нужно бояться. Ни один из пациентов у меня не подпрыгивал от острой боли. Современное оборудование и опыт врача позволяют сделать процедуру абсолютно переносимой. Человеку нормального веса и комплекции при правильной подготовке колоноскопия не принесет боли. Максимум, что будете ощущать, – вздутие живота, поскольку мы надуваем кишку, чтобы рассмотреть ее стенки. Когда выводим колоноскоп из кишки, по максимуму забираем воздух.
Для некоторых людей колоноскопия действительно может быть болезненной. В основном это пациенты, которым ранее проводили большие операции на брюшной полости (у женщин также кесарево сечение, удаление матки). Либо если у человека есть спаечная болезнь брюшной полости, большие дивертикулы или масса тела меньше 50-60 кг. Все это показания для рекомендации пройти процедуру под наркозом.
В нашей больнице всем пациентам, находящимся на лечении в стационаре, колоноскопия делается под внутривенным наркозом.
Пациентам на платной основе, проходящим колоноскопию амбулаторно, мы можем провести процедуру как под наркозом, так и без него – в этом случае человек выбирает сам. Амбулаторно наркоз делаем только до 70 лет. После семидесяти колоноскопия под наркозом проводится стационарно.
Врачу гораздо проще сделать колоноскопию человеку в сознании: мы всегда можем найти компромиссы, если пациенту стало некомфортно.
Что касается перфорации кишки, сейчас она практически невозможна. В последние годы произошла реновация эндоскопических отделений в области: везде стоят самые современные аппараты. Риск перфорации возрастает при удалении полипов больших размеров, дивертикулах, выраженных воспалительных заболеваниях толстой кишки. Поэтому полипэктомии проводятся в стационаре. Но и это какие-то очень исключительные случаи. На моей памяти таких не было.
В целом могу сказать, что от данной процедуры гораздо больше плюсов, и мой вам совет как врача: обязательно вовремя проходить данное исследование. Обнаружение новообразований на ранних стадиях, их удаление позволяют человеку спокойно жить без больших проблем со здоровьем. Гораздо труднее и дольше лечить онкологическое заболевание, чем пройти колоноскопию.



